Роль медицинской сестры в организации лечения сердечной недостаточности

У большинства пациентов ХСН развивается в результате патологии коронарных артерий. При развитии поражения сердца риск возникновения сердечной недостаточности можно снизить путем назначения адекватной терапии в адекватных дозах.
Кардиологические клиники обеспечивают пациентов препаратами, которые раздают медсестры, однако их основная цель — это нормализация самочувствия пациента. Вдобавок, имеются данные о том, что врачи общей практики зачастую опасаются назначать адекватную терапию и титровать дозы лекарственных препаратов даже у пациентов с уже диагностированной сердечной недостаточностью. Поэтому, для того, чтобы эти пациенты не оставались без коррекции доз, во многих госпиталях была организована система клиник для перенесших инфаркт миокарда (ИМ). Программа Омада — это система специализированной медицинской помощи, в которой работают медицинские сестры, предназначенная для улучшения качества лечения ХСН путем обучения пациентов и модификации лечении путем обеспечения взаимосвязей между разными уровнями оказания медицинской помощи. Эта модель оказания медицинской помощи оказалась высокоэффективной в условиях оказания помощи пациентам, перенесшим ИМ, и позволяет сделать помощь не только своевременной,но и действенной.
Ишемическая болезнь сердца (ИБС) — это самая частая причина преждевременной смерти пациентов до 75 лет. Это также самая частая причина развития СН в западных странах, отвечающая примерно за 70% случаев СН (1).
Однако смертность от ХСН с конца
Примерно 22% мужчин и 46% женщин, перенесших ИМ, становятся инвалидами вследствие сердечной недостаточности в течение шести лет (3). Хотя современные методы лечения инфаркта миокарда позволяют значительно повысить выживаемость, функция сердца остается значительно нарушенной, с высокой вероятностью развития СН в будущем.
Считается, что в обществе живут 4% мужчин и 2% женщин, перенесших ИМ. Однако, распространенность ИМ с возрастом увеличивается, и поскольку в течение шести лет есть высокий риск развития СН, очень важно выявлять таких пациентов, чтобы обеспечить им адекватный объем медицинской помощи.
Как только возникает повреждение миокарда, обычно вследствие ишемии, риск развития сердечной недостаточности можно снизить путем терапии в адекватных дозах. Чтобы обеспечить качественное наблюдение и коррекцию доз, необходимо развивать систему клиник для пациентов с хронической сердечной недостаточностью (ХСН).
Лечение ХСН
ХСН — это сложный синдром, который обычно развивается у пожилых пациентов, и существенно влияет на продолжительность и качество жизни. Она сопровождается такими симптомами, как одышка, слабость, отеками, и в результате — увеличением частоты госпитализации. Многочисленные клинические исследования показали, что эти симптомы можно корректировать лекарственной терапией и модификацией образа жизни, что позволяет снизить частоту госпитализаций, и снизить как летальность, так и число осложнений. Однако, особенности пациентов и дефекты организации медицинской помощи иногда сводят преимущества, выявляемые в исследованиях, на нет- в клинических условиях их и не видно.
Итак, вследствие того, что доказанные методы лечения используются неправильно, дозы не титруются до оптимальных уровней, отсутствия времени, трудностей диагностики, сопутствующих заболеваний, и плохой координации не удается полностью использовать все возможности современных методик лечения.
Пациенты с ХСН часто имеют сопутствующие заболевания, из-за которых они вынуждены принимать множество лекарственных препаратов. Иногда у них есть когнитивные и/или функциональные ограничения, и могут быть изолированы из-за плохой социальной поддержки (4).
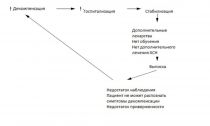
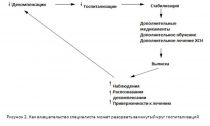
Как мы уже говорили, у многих пациентов есть функциональные ограничения и психологическое нарушения, такие как депрессия или беспокойство. У пациентов с ХСН часто отмечается неадекватный доступ к медицинским работникам, за ними плохо наблюдают и у них низкая приверженность к терапии. С точки зрения пациента, заболевание характеризуется циклом ухудшающихся симптомов, декомпенсации, госпитализации, стабилизации состояния и выписки (Рис. 1). Однако, пациенты часто чувствуют себя значительно лучше именно после госпитализации, они считают, что дома столько таблеток принимать не нужно. Плохая приверженность медикаментозной терапии, делает пациента более предрасположенным к декомпенсации, что приводит к повторной госпитализации, и необходимости повторной стабилизации состояния пациента. Однако, этот замкнутый круг можно разорвать путем внедрения в практику структурированный системы ведения таких больных. Пациенты смогут проходить обучение, узнавать о своих лекарствах, своем состоянии и знать, где они могут получить помощь при ухудшении симптомов (Рис. 2) (4).
Считается, что 64% повторных поступлений в стационар вызваны несоблюдением пациентами режима лечения (5), и 54% случаев повторной госпитализации можно предотвратить (6). Неадекватное планирование выписки и наблюдения также являются факторами риска повторной госпитализации.
Причины организации службы структурированной помощи пациентам с хронической сердечной недостаточностью
В начале восьмидесятых годов стало понятно, что специально обученная медицинская сестра может помочь значительно снизить частоту повторной госпитализации и общую продолжительность госпитализации (7). Исследования показали, что интенсивная программа амбулаторного лечения, которую проводят медицинские сестры, позволяет значительно сократить потребность в госпитализации и улучшить объективное состояние пожилых пациентов с тяжелой ХСН (8) . Более того, в когорте пациентов с ХСН в группе высокого риска, помощь на дому позволяет снизить число незапланированных госпитализаций и внегоспитальную летальность в течение 6 месяцев после выписки из стационара (9). Медицинская помощь, которую оказывают специально обученные медицинские сестры, позволяет улучшить исход у пациентов с ХСН, значительно уменьшить число незапланированных повторных госпитализаций, продолжительность госпитализаций, летальность, и затраты на стационарную помощь (10, 11).
Более того, пациенты с ХСН реже госпитализируются в связи с сердечной недостаточностью, и значительно более активны, когда они наблюдаются у специалиста по сердечной недостаточности, а не врачами общей практики, у которых опыт ведения таких пациентов достаточно ограничен (12). И даже несмотря на существование подобных доказательств, до сих пор почти нигде нет специализированных служб ведения пациентов с сердечной недостаточностью, и эта ситуация уже требует вмешательства правительства. В Великобритании была создана Национальная сеть для больных ХСН, и были разработаны следующие рекомендации: пациент с подозрением на сердечную недостаточностью должен быть адекватно обследован ( например, нужно выполнить эхокардиографию, электрокардиограмму). Для тех, у кого подтверждается ХСН — нужно назначить лечение, которое и уменьшит симптомы, и снизит риск летального исхода (13, 14).
Для достижения этой цели предлагается участие следующих специалистов:
- Медицинские сестры, специально обученные оказанию помощи больным ХСН;
- Медицинские сестры, которые возглавляют «клиники сердечной недостаточности»;
- Общественные и социальные службы.
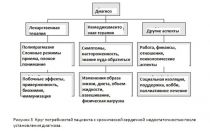
В настоящее время общепринято, что медицинская сестра работает под руководством врача, и такой подход может обеспечить практически все потребности таких пациентов (Рис. 3). Медсестра-специалист имеет необходимые знания, и опыт оказания поддержки таким пациентам. Вместо стандартной десятиминутной консультации, медсестра может потратить достаточное количество времени для того, чтобы выслушать пациента и его родственников, обсудить все проблемы и беспокойства, и дать нужные им поддержку и понимание. Это также повышает удовлетворенность пациента качеством медицинской помощи, так как все эти действия повышают качество жизни.
Ведение пациента с ХСН включает в себя фармакологические и немедикаментозные подходы. Медицинская сестра может сыграть очень важную роль в начале лечения и при коррекции доз лекарственных препаратов. У большинства пациентов также есть сопутствующие заболевания, иногда и не одно, поэтому с высокой вероятностью, они будут получать много лекарственных препаратов. Вне зависимости от уровня образования пациента, много времени, усилий и знаний требует убеждение пациентов, что медикаментозная терапия легко титруется, оптимизируется, а этого большинство врачей общей практики и специалистов делать не умеют. Пациенты с сердечной недостаточностью должны понимать свое состояние, то, чем и как его лечат, и когда им надо обращаться за помощью. Надо отходить от традиционной схемы восприятия пациента в качестве пассивных реципиентов информации, и относиться к ним, как к активному члену общества, который принимает посильное участие в своем лечении. После обучения большинство пациентов способны следить за своим весом, регулировать дозу диуретиков, и знать, когда обращаться к врачу или медсестре за советом.
Программа Омада
Программа Омада — это программа специализированной медицинской помощи, которая была начала в 1999 году, работают в ней медицинские сестры, и в рамках программы работают структурированные клиники, которые призваны оптимизировать терапию, основанную на доказательствах. Также их целью является установление сотрудничества между специалистами здравоохранения как в первичном звене, так и на уровне специализированной помощи (15). Изначально в проекте работали квалифицированные кардиологические медицинские сестры, которые получили грант от фармацевтической компании, они оценили все недостатки оказания помощи пациентам с ХСН в Великобритании и помогли оптимизировать ведение пациентов.
Первичный аудит в девяти медицинских центрах в Великобритании выявил наличие когорты пациентов, которые нуждаются в оптимизации медикаментозного лечения. Применяя протоколы лечения, клиники организовали центры, в которых помощь оказывали медицинские сестры-специалисты, которые работают под руководством врача. Пациентов приглашали в центр, где они могли пройти обучение, начать или оптимизировать свое лечение. Были сформированы тесные связи со специалистами и с первичным звеном здравоохранения.
Последующий аудит программы в этих девяти центрах показал, что повысился уровень оказания медицинской помощи, а пациенты стали более привержены к эффективному лечению ХСН (15). Знания и умения, полученные в ходе программы, в настоящее время доступны для других центров, которые организуют подобные службы.
Клиника сердечной недостаточности основана на пяти главных принципах:
- Мультидисциплинарный подход;
- Специфическая терапия ХСН;
- Постоянная, долговременная поддержка пациентов (медицинская, социальная, психологическая);
- Обучение пациентов и их родственников;
- Включение в программу нефармакологических методов лечения;
Программа также облегчает передачу информации от специалистов в первичное звено, вместе с рационализацией плана лечения.
Программа Омада и лечение хсн после инфаркта миокарда
Хотя изначально программа Омада предназначалась для оказания помощи пациентам с ХСН, сейчас ее фокус сместился в сторону помощи пациентам с ХСН после инфаркта миокарда путем распространения медицинской практики, основанной на доказательствах, проведения обучающих курсов и тщательным налаживанием документооборота.
Если нет такой интегрированной специализированной службы, то пациенты легко отрываются от лечения и получают осложнения. В программе Омада существуют следующие разделы:
- Помощь пациентам после перенесенного ИМ;
- Обучение распознаванию признаков острой сердечной недостаточности;
- Помощь пациентам с хронической сердечной недостаточностью;
Существует форма первичного приема пациента после перенесенного острого инфаркта миокарда, когда может развиваться ХСН. Медсестра-специалист может вовремя помочь с коррекцией лечения, а именно:
- Помощь пациенту во время госпитализации;
- Работа с больными от амбулаторных кардиологов;
- Работа с пациентами из службы кардиологической реабилитации;
- Пациенты, направленные из других амбулаторных учреждений;
- Работа с пациентами, направленными врачами общей практики;
В таблице 1 представлено участие клиники ХСН в системе помощи пациентам после инфаркта.;
Выводы
Структурированная программа помощи больным ХСН дает существенные преимущества для пациентов по следующим пунктам:
- Улучшение качества жизни;
- Повышение знаний;
- Индивидуальный подход к каждому больному;
- Подбор адекватной медикаментозной терапии;
Существуют преимущества и по стационарной помощи: снижение числа госпитализаций, уменьшение занятости койки и большая приверженность больных к лечению.
Поскольку клиника обеспечивает пациентам оптимальное и доказанное лечение, которое назначается своевременно, такие программы могут разорвать порочный круг субоптимальной кардиологической помощи. Акцент на обучении пациентов, и не только их — но и их родственников, а также медицинских работников других специальностей, такие программы, как Омада дали впечатляющие результаты.
Таблица 1 Как клиника сердечной недостаточности принимает участие в лечении типичного пациента, перенесшего ОИМ.
День
День
Неделя 6 Кардиолог амбулаторного приема — продолжающаяся кардиологическая реабилитация, осмотр кардиолога.
Неделя 8+ Осмотр медсестры клиники ХСН, оценка образа жизни, обучение, поддержка, Nurse.
Месяц 6 Осмотр амбулаторного кардиолога на
Список литературы
- British Heart Foundation. Heartstats, 2004. London: BHF, 2005.;
- Kober L, Torp-Pedersen C, Jorgensen S, et al. Changes in absolute and relative importance in the prognostic value of left ventricular systolic function and congestive heart failure after acute myocardial infarction. TRACE study group. Trandolapril cardiac evaluation. Am J Cardiol 1998;81:1292-7.;
- American Heart Association. Heart disease and stroke statistics — 2003 update. Atlanta, Georgia: AHA, 2002:120.;
- Moser DK. In: Reiger B, ed. Improving outcomes in heart failure: an interdisciplinary approach. Gaithersburg: Aspen Publishers Incorporated, 2001.;
- Ghali JK, Kadakia S, Cooper R, et al. Precipitating factors leading to decompensation of heart failure. Traits among urban blacks. Arch Intern Med 1988;148:2013-6.;
- Michalsen A, Konig G, Thimme W. Preventable causative factors leading to hospital admission with decompensated heart failure. Heart 1998;80:437-41.;
- Cintron G, Bigas C, Linares E, et al. Nurse practitioner role in a chronic congestive heart failure clinic: in-hospital time, costs, and patient satisfaction. Heart Lung 1983;12:237-40.;
- Kornowski R, Zeeli D, Averbuch M, et al. Intensive home-care surveillance prevents hospitalization and improves morbidity rates among elderly patients with severe congestive heart failure. Am Heart J 1995;129:762-6.;
- Stewart S, Pearson S, Horowitz JD. Effects of a home-based intervention among patients with congestive heart failure discharged from acute hospital care. Arch Intern Med 1998;158:1067-72.;
- Blue L, Lang E, McMurray JJV, et al. Randomised controlled trial of specialist nurse intervention in heart failure. BMJ 2001;323:715-8.;
- Stewart S, Vandenbroek AJ, Pearson S, et al. Prolonged beneficial effects of a home-based intervention on unplanned readmissions and mortality among patients with congestive heart failure. Arch Intern Med 1999;159:257-61.;
- Hanumanthu S, Butler J, Chomsky D, et al. Effect of a heart failure program on hospitalization frequency and exercise tolerance. Circulation 1997;96:2842-8.;
- Department of Health. National service framework for coronary heart disease. London: Department of Health, 2000, www.dh.gov.uk;
- Department of Health. Developing services for heart failure 2003. London: Department of Health. www.dh.gov.uk;
- Cowie MR, McIntyre H, Panahloo Z. Delivering evidence-based care to patients with heart failure: results of a structured programme in nine UK centres. Br J Cardiol 2002;9:171-80.;